大腸癌早發現三個月,多活三十年
中國醫學博士聯絡站 2018-01-31 18:18:15
來源:胃腸病
大腸癌躍居腫瘤發病率第二位
腸道是人體內最大的微生態環境,對人體的健康和壽命有著舉足輕重的影響,小腸主要負責營養吸收,大腸則吸收水分、電解質,形成糞便、排出糞便。大腸癌是全球最常見的惡性腫瘤之一,隨著生活方式日益西方化及老齡化的加劇,以上海為例,大腸癌發病率以每年4.2%低速度持續上升,但早期診斷比例卻不足10%。
最新監測數據顯示,上海市居民最常見惡性腫瘤中,肺癌、大腸癌和胃癌位列前三位,其中大腸癌(包括結腸癌和直腸癌)發病增速最顯著,從上世紀70年代初的第七位一躍成為第二位。
誤診、漏診太多,早癌發現偏低
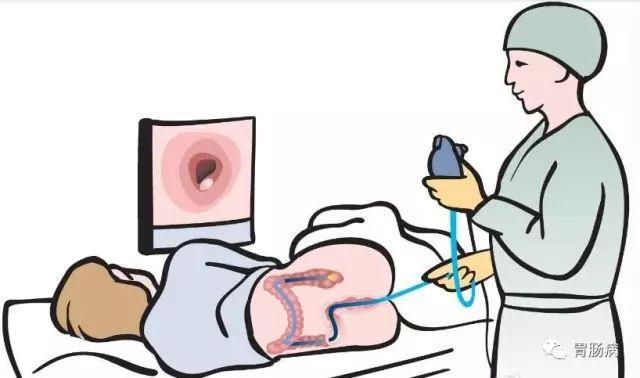
大腸癌危險因素多種多樣,病因復雜,不易開展病因預防,但通過篩查可以立竿見影地提高早期診斷率,降低死亡率。上海同濟大學特聘教授,同濟大學附屬上海東方醫院胃腸肛腸外科主任、內鏡中心主任傅傳剛教授每年做結腸鏡檢查4000多例,結直腸癌診治1000多例,其中通過結腸鏡檢查發現大腸癌早期病變200餘例,發現結腸息肉患者則更多。
在他所診治的大腸癌病人中,約80%的患者初次就診時被誤診為痔瘡、結腸炎等良性疾病,有的甚至當作痔瘡進行了手術,結果延誤了最佳的手術時機,許多患者因此不得不做永久性結腸造口。
早期結腸鏡篩查對大腸癌治療十分重要。大腸癌早發現三個月,經過治療後,可以明顯提高治癒率,不僅可以明顯減少治療費用,減輕很多痛苦,而且可以多活三十年。結腸鏡篩查還可以發現腸息肉等癌前病變,同時將其摘除,從而避免發展為大腸癌。
大腸癌80%-95%來源於結腸息肉
現在人們生活水平提高了,飲食結構改變,常年高脂肪高蛋白低纖維素飲食是導致我國大腸癌高發的原因之一;
腸鏡檢查的普及讓以前不容易被發現的大腸癌如今得以第一時間診斷,大腸癌發現率就比以前有所提高;
另外,大腸癌是老年病,50歲以上人群發病率高,如今隨著人們的壽命的延長,大腸癌的發病率也明顯升高。
大腸癌的高危因素
誘發大腸癌的高危因素包括:
1.遺傳因素:10%左右的大腸癌有明顯的家族遺傳傾向,這種遺傳缺陷通常難以糾正,但通過對大腸癌易發性的重視,做好定期的檢查,即使發生了腸癌,只要早發現,早治療,同樣可以去的良好的效果。
2.腸息肉:良性的腸息肉盡管不會無限制生長,但10—15年後就有癌變的可能。據資料顯示 80%的大腸癌由腸息肉演變而來,而家族性息肉病癌變率高達100%。發現腸息肉要及時摘除並且定期做腸鏡檢查。
3.慢性結腸炎:比如潰瘍性結腸炎,潰瘍糜爛後就會有創面,有創面就要修復,修復過程中出了問題就會癌變。
大腸癌的八大高危人群
1.50歲以上人群;
2.有痔瘡和長期便血的人群,不能僅當痔瘡治療,直腸癌患者80%首次就診被誤診為痔瘡或漏診;
3.直系親屬中有結直腸癌病史;
4.腹瀉持續超過3個月者;
5.經常發生便秘、黑血便和黏液便者;
6.有慢性闌尾炎或已切除闌尾仍有右下腹疼痛者以及膽囊切除術後;
7.貧血、男性貧血,近3個月體重明顯下降的人。
8.發現腹部腫塊者。
大腸息肉要及時清除
結腸鏡摘除息肉就可以阻斷癌變風險,息肉摘除後要做病理檢查,根據病理結果決定是否需要進一步治療及復查時間。
大腸長1.5米,每段腸子發生癌變的幾率不是平均的,最下端的直腸最容易癌變,60%大腸癌是直腸癌。
如果整個大腸裡成千上萬全是息肉,即為結腸息肉病,這個情況下大腸要全切除,小腸折疊做一個儲袋和肛門口做個吻合,大便也能控制得很好,所以部分腸子切除不會影響消化功能。
80%的直腸癌早期會被誤診為痔瘡

大便次數增多、內容物異常等大便習慣改變的情況都應該引起警惕。
腸道得癌後會刺激腸壁,腸蠕動加快,大便次數會增多且會有解不淨的感覺。一開始可能大便次數增多到後來大便上有黏糊糊像鼻涕的東西甚至大便帶膿帶血,如果出現這個情況要及時就醫。
肚子隱隱作痛,尤其是固定點疼也要引起重視,摸到腹部有硬塊就要就醫,因為右邊結腸癌往往會有個塊。最近診治過一位年輕患者,主訴下腹痛兩月有餘,伴有腹脹、腹瀉、大便偶爾有血絲。雖然覺得不是大毛病,但還是有點擔心前來就診。沒想到,腸鏡檢查後,年紀輕輕的他被診斷為乙狀結腸癌。
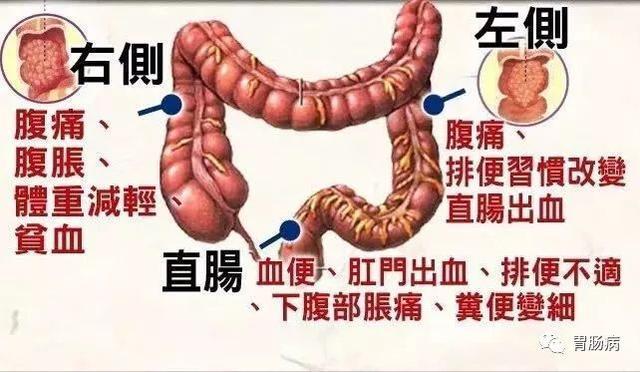
此外,不明原因貧血也要引起重視,要搞清楚是造血功能出問題還是流血過多導致的貧血。最近一位78歲老先生,頭暈胸悶3個多月,以為是高血壓,去醫院檢查血色素僅僅3克(正常人12-15克),嚴重貧血。到血液科排除了造血功能障礙,做各項檢查,最後結腸鏡檢查發現為升結腸癌。
值得注意的是,直腸癌經常被誤診為痔瘡。建議患者不要代替醫生做診斷,要准確說出症狀讓醫生診斷。門診中經常有些病人跑進診室見到醫生就說自己得了痔瘡,因此耽誤診斷治療。
80%的直腸癌,最初幾次看病會被誤診為痔瘡。
最近半年時間裡已經有4位在外地以為痔瘡進行了手術,結果手術後大便仍然經常帶血,到東方醫院來檢查發現原來出血的原因並不是痔瘡,而是直腸癌。
痔瘡與直腸癌不是一回事,痔瘡不會轉變為癌,但會伴發直腸癌,而且兩者的症狀相似,很容易混淆,有便血腹瀉等症狀一定不要輕易下結論,不要盲目覺得是痔瘡腸炎,一定要做腸鏡檢查以排除大腸癌。
建議50歲以上定期做腸鏡。
如何篩查大腸癌
直腸指診和腸鏡是篩查大腸癌最重要的兩項檢查。
盡管糞便隱血試驗價廉,易操作。不過僅有50%的大腸癌和30%大腸息肉糞便隱血試驗陽性,例如痔瘡、胃潰瘍、小腸出血都可能會導致假陽性,因而糞便隱血試驗的准確性不是非常高。如果反復數次檢測都是陽性,則一定要進一步腸鏡檢查。
比起肝癌、胃癌等,大腸癌比較容易被發現,預後效果也比較好。
大腸癌早發現三個月,可以多活三十年。
建議50歲以上人群定期做腸鏡檢查,如果檢查出來沒問題,每隔五年做一次腸鏡就可以。
有些上了年紀的患者很怕做腸鏡,覺得不打麻藥怕疼,打了全麻怕大腦有影響,其實,全麻的麻醉用藥對大腦的影響只相當於一顆安眠藥。
從臨床上而言,推薦全麻無痛腸鏡,除了舒適之外,全麻無痛結腸鏡檢查時患者沒有疼痛等痛苦,而且血壓會適當地降低,同時有心電監護、血壓監測,有任何情況可以及時發現並搶救,比起做普通的結腸鏡檢查安全很多。
做結腸鏡檢查時發現腸息肉,全麻狀態下可以直接摘除,避免再次痛苦。
低位直腸癌手術也可保肛
中低位直腸癌患者進行手術時,大部分患者都面臨能否保留原有肛門的問題。目前隨著3D腹腔鏡的應用,直腸癌手術的部分可以做到“白色無血、極致微創、低位保肛、無腹部切口”,保肛在技術上沒有問題。
關鍵是該不該保肛,主要取決於腫瘤的位置,腫瘤本身大小、侵犯的深度以及患者肛門的功能情況。通常情況下,為了將腫瘤切除徹底,要求將腫瘤遠側2cm左右的正常組織一起切除,如果腫瘤位置過低,已經靠近肛門的內口,勉強保肛,遠端切除的不足將會導致腫瘤的殘留和復發。而一旦局部復發,再行 根治性手術的機會就非常小,病人會非常痛苦。
如果腫瘤比較大,已經局部比較晚期,就需要切除更多的周圍和遠端的組織,如果要保住肛門,腫瘤的位置就要求更高一些,否則就需要挖除肛門。
另外,在該不該保肛中的另外一個問題是,如果手術前患者已經伴有肛門鬆弛,大便部分失禁的情況,超低位保肛手術就需要特別慎重。勉強保留肛門,術後患者術後大便次數很多,伴有部分失禁,生活的質量就遠遠不如結腸造口要好。
傳統直腸癌採用開腹手術,在腹部從上往下要做長約20cm的切口,將整個腹腔暴露在空氣中,手術創傷大,出血多,手術後病人一般要放置胃管、導尿管、腹腔引流管等。術後由於切口疼痛,病人需要臥床4-5天,經常伴有切口感染、裂開、墜積性肺炎等並發症。超低位直腸癌,由於位置比較深,手術醫生難以看到位於盆腔深處的結構,操作非常困難,並發症發生率高,保肛率低。
近兩年來,國內已經開展3D腹腔鏡結直腸手術,做手術如同看3D電影一樣身臨其境,同時有8倍的放大作用,使得手術操作更為精準,基本可以做到白色無血手術、極致微創的效果,對低位和超低位直腸癌可以做到更加徹底的切除,同時對控制排便的神經和肌肉做到更好的保護,使距離肛門2釐米左右的直腸癌也能成為保肛手術的適應范圍,85%的直腸癌患者可能實現極致微創、沒有腹部切口的保肛手術。
由於腹部沒有切口,術後腸功能很快恢復,並從根本上避免了切口疼痛、感染等並發症。同時,由於手術沒有失血,也沒有各種導管的不適,沒有傷口疼痛,即使90多歲的老人,手術次日也能下地活動,可以有效避免術後疼痛、臥床、胃管留置帶來的各種並發症等。
大腸癌早發現治癒率達95%
大腸癌是實體瘤,最有效的治療方法是手術切除。而有效的放化療藥物在手術後能很好地控制大腸癌的發展。大腸癌的療效取決於以下因素:
1.惡性程度:腸癌分化程度有高分化、中分化、低分化。低分化的癌和組織正常的形態很不像,惡性程度很高;高分化的還比較像正常組織原來的結構。
2.發現的早晚:發現越早效果越好。腸癌在早期發現,手術切除後治癒率高達95% 。假如說發現得晚了,淋巴結有轉移了,腫瘤也比較大了,就需要結合放化療,五年存活率可以達到50%~60%。如果伴有肝髒或肺的廣泛,單純手術就比較困難,即使採用很強的化療,或靶向治療五年存活率也僅有15%左右。
對於伴有肝髒多發轉移患者的好消息是,最近通過3D腹腔鏡技術可以做到同時對肝髒多發轉移病灶,以及直腸和結腸原發腫瘤的同時切除,而且做到極致微創。