本文刊載於《三聯生活周刊》2019年第10期,原文標題《“癮”之疾:尋找清醒人生的他救與自救》
文/徐菁菁
在中國,酒精依賴的發病率比抑鬱症更高。嗜酒者用三個詞形容它:不可治癒、逐步惡化、足以致命。但這依然是一種不為公眾所熟知的疾病。

(插圖老牛)
“我是病人”
不久前的一個週五晚上6:30,我按響了北京大學第六醫院二層病房的門鈴。在我的想像中,精神疾病醫院的病房應該是壓抑、緊張的,但推開門,眼前的熱絡情形全在我的意料之外。病區不寬敞的走道裡,形形色色的男男女女正在踱步寒暄,時不時還有更多的人推門進來。臨床心理科的會議室臨近走廊盡頭。不大的房間幾乎被一排長桌塞滿,一些人已經坐定,插科打諢,聊得熱火朝天。坐在長桌最裡頭的閒航示意我找地方坐下。即將開始的是一場AA 嗜酒者互誡協會的小組會議。
14年前,閒航在北醫六院的病房裡住了80天。2005年11月底,酗酒20多年的他決定戒酒。第二天,他在迷迷糊糊中醒來,鼻腔大出血。第三天,他出現幻聽、幻視。幻覺帶來的巨大恐懼感驅使他跳了河。等他再次醒來的時候,他發現自己躺在天壇醫院的病床上,身邊守著兩個警察——他們以為閒航是一場刑事案件的受害者。在天壇醫院,閒航的病曆本上寫著“無名氏”。因為直到他轉院確診,被醫生們進行藥物干預之後,他才想起自己是誰、家在哪兒。在北醫六院,醫生們告訴他,他得了一種病,叫“酒精依賴”。
“第一次聽說是病,我只覺得喘了一口氣,心裡一下子鬆快了很多:原來我不是道德敗壞!”在這之前,閒航一直認為自己是“沒羞沒臊”“品質敗壞”“意志力薄弱”之徒。因為喝酒,他打傷過人,蹲過監獄。2003年,母親肺癌去世前,他說是陪母親,其實在“肆無忌憚”地喝酒。他送母親到離家200米的醫院輸液。趁著輸液的空當,他必須跑回家“嘟咕嘟咕地喝上幾口”。回到醫院,他心急火燎,一心等著輸液瓶見底,趕緊去叫護士換上新的,好再回家接著喝。閒航至今也想不起來2005年11月28日停酒前的將近5個月時間裡究竟發生過什麼。他唯一記得的,是2005年7月父親去世後,他回到空空蕩蕩的家裡,看到他囤著的四箱酒。
“四箱酒”有一個“典故”。曾經有一天,閒航半夜起床上廁所,發現家裡只有兩三瓶啤酒,心裡一陣驚慌,汗如雨下。頂著冬夜的嚴寒,他踉踉蹌蹌地在街上走了一刻鐘,攔下一輛車,去了一家五六公裡外的24小時便利店。“一進去我就撲倒在貨架上,迫不及待地打開一瓶先喝起來。”便利店裡一個排隊結賬的人都沒有,但是他忍不了。那一口酒下肚,“心裡頭的煩躁都沒了”。從那以後,閒航永遠在家裡準備四箱酒,但凡喝完了一箱,馬上打電話叫人補上。
被送入醫院的時候,閒航什麼都忘了,只記得送酒人的電話。這個電話維繫著他生活裡的唯一主題。那個時候,他已經沒有了白天黑夜。“我一睜眼,如果天是亮的,我就趴在窗子上看太陽。我不知道今天是星期幾,也不知道現在是黃昏還是清晨。我不關心任何事情。哥哥姐姐都已經離我遠去。前妻帶著孩子,我也不知道他們在哪兒。我可以十天半個月一口飯不吃。只要有那口酒,我就可以如行屍走肉般活著。”
如果不是因為前妻實在脫不開身,只能通知他去幼兒園接孩子,一身酒氣的他被老師質問,激起了內心殘存的羞恥,閒航不會想到戒酒。如果不是跳河後被陌生人發現,意外地死裡逃生,閒航也永遠不會知道自己究竟是怎麼了。“我見過各種原因喝酒喝死的,多了去了。”在AA 嗜酒者互誡協會的現場,坐在我身邊的會員齊勝說,“一說毒品依賴大家都知道,一說酒精依賴大家就不知道了。”
正如齊勝所說,在此之前,我知道喝酒過量會傷害身體,但並不知道“酒癮”是一種需要向精神科醫生求助的疾病。北京安定醫院主任醫師遲勇告訴我,根據國際上的最新分類,11類精神活性物質被認為是成癮物質。“首先是酒精;第二類是苯丙胺類,原來叫中樞神經興奮劑,比如搖頭丸、冰毒;第三類是咖啡因;第四類是大麻;第五類是可卡因;第六類是致幻劑;第七類是吸入劑,這包括尼古丁,我們日常生活中接觸的油漆、膠水也有成癮的作用;第八類是阿片類,包括海洛因、嗎啡等鎮痛藥物;第九類是苯環己呱啶類,比如我們臨床上鎮痛使用的氯胺酮;第十類是鎮靜催眠劑;第十一類為其他類別,包括合成類固醇、笑氣等。”
這些物質中,既有我們視如洪水猛獸的各類毒品,也有我們日常許多人都主動使用的酒精、咖啡因和尼古丁,它們之間似乎有一條涇渭分明的紅線。但在醫學的世界裡,事實並非如此。
神經心理學認為,在人類大腦的底部,腹側被蓋區、內側前腦束、伏隔核、中隔、丘腦和下丘腦,這些互相連接的腦區組成了獎賞迴路。大腦神經元裡儲存著一種叫多巴胺的神經遞質,多巴胺在協調大腦的獎賞迴路時起著核心的作用。當含有多巴胺的神經元被激活時,多巴胺就釋放出來,與另一種目標神經元的多巴胺受體結合,人就能產生愉悅的感覺。多巴胺與受體的結合不是永久的,因此愉悅感通常是短暫的。只有當它再次被激活時,人們才能再次體驗到愉悅。這個獎賞系統是生物體在不斷適應外界環境,維持機體存活及種族繁衍的進化過程中形成的。正是因為如此,我們在吃高糖、高脂食物時會產生欣快感、在性愛高潮中能有如痴如醉的體驗。
大腦的獎賞迴路並不是為服用藥物而進化的。然而,儘管各種精神活性物質的起效機制不盡相同,它們最終都會作用於大腦,增強獎賞迴路中多巴胺的活性。乙醇的分子相當小,能輕易而快速地被人體吸收。酒一旦下肚,便進入密佈著微血管的胃和小腸,能立即進入血液中。酒精分子搭乘血液流到全身各處,它在身體內分佈得相當均勻,但因為在同樣時間內,心臟泵入大腦的血液量特別多,加上酒精能夠溶解於脂肪,大腦脂質對酒精的吸收力相當好,因此大腦是受酒精影響最快、最顯著的區域。有研究顯示,普通的自然獎賞物質能夠使多巴胺水平增加20%~50%,酒精和尼古丁能夠超過這個水平,可卡因、海洛因的急性作用則可以使之增加100%~400%。從這個意義上說,使用酒精和尼古丁與使用毒品並沒有本質區別。所有的物質依賴都被視為一種慢性複發性腦病。
醫學界對成癮的關注從各大醫院的舉措中可見一斑。2018年6月,北京安定醫院正式成立成癮醫學門診。同年10月,北京迴龍觀醫院成立了成癮醫學中心。醫生們接觸各種各樣的患者,他們普遍觀察到,近些年來看成癮問題的病人越來越多,其中新型毒品成癮的人群日漸龐大,但從規模上而言,“酒癮”從前是,現在是,未來也將是最大的問題。找遲勇看病的成癮患者裡,一半被酒精困擾。在北京迴龍觀醫院,臨床二科主任牛雅娟掌管的3病區有60張病床,多一半是戒酒者。

北京迴龍觀醫院,臨床二科主任牛雅娟(王旭華攝)
“我們看到的病人群體肯定只是冰山一角,大部分群體都還沒有來看病。”牛雅娟記得,有一次,她在中央人民廣播電台針對農村的頻道做節目。電話互動環節異常熱烈。打進電話來的一般都是年輕人,都感嘆說聽了廣播才知道家裡人的“酒癮”原來是這麼回事。
酒精成癮在醫學中的正式稱謂是酒精依賴。遲勇告訴我,現在公眾對抑鬱症的關注很多,但事實上,酒精依賴在我國的發病率要高於抑鬱症。2017年,國家衛生計生委公佈了我國首次大規模精神障礙疾病流行情況調查結果。我國抑鬱症患病率達到2.1%。而根據2018年世界衛生組織發布的《全球酒精與健康報告》,2016年,中國酒精依賴的患病率為2.3%,如果分性別計算,男性的發病率更是高達4.4%。
更值得注意的是,酒精依賴的患病率依然可能持續上升。根據世衛組織的報告,在全球範圍內,飲酒普遍呈下降趨勢。但是,中國人均酒精消費量在2005年、2010年和2016年分別為4.1升、7.1升和7.2升,增幅76%。中國終身戒酒率從2005年的50.9%下降到2016年的42.1%。
越來越多的人在喝酒,人們也在喝得越來越多。這或許是酒精“猛於”其他成癮物質之處。《成癮醫學》一書指出,一種成癮物質從開始出現到最終成為影響人類健康問題的認識,基本上經歷“獲取快樂的奢侈品、'治療'疾病的藥物、敗壞道德的魔鬼、意志力薄弱的表現、慢性複發性疾病”五個階段。維多利亞時代,英國人沉迷於鴉片的美妙感覺。幾乎每個英國人都在他們生命的某一段時期服用過鴉片,用於治療發燒感冒、頭疼腦熱、嘔吐腹瀉、失眠多夢。1884年,著名的心理學家弗洛伊德曾推薦親朋好友使用可卡因作為酒精與嗎啡上癮之替代藥品,並寫出了一篇叫《古柯頌歌》的論文。但如今,可卡因等成癮物質早已為全社會視為毒品。
在中國,人們普遍對臨床藥物可能造成的成癮也非常警惕。遲勇在門診會遇到一類病人,他們稱自己長期服用降壓藥、降糖藥,擔心會成癮,但事實上這些藥物根本不是成癮物質。我跟著牛雅娟出了一次門診,來看各種精神障礙疾病的病人會小心謹慎地記錄各種藥物的用量。一位母親幾次提到女兒服用治療失眠的藥物已經有一個月,憂心忡忡詢問需不需要減少劑量,會不會產生依賴。
一種成癮物質的可獲得性是決定它能夠造成多大成癮規模的重要因素之一。在美國,醫療人員的藥物濫用率是所有專業人士中最高的,這並不是偶然。從這個角度看,酒精、尼古丁和咖啡因具有其他物質無可比擬的“優勢”。北京大學第六醫院臨床心理科主任李冰觀察到,由於公共政策的調整,比如衛生宣傳、不再允許香煙廣告、在公共場所禁煙等等,這些年很多年輕人已經不再吸煙,尼古丁的危害大大減小。但在中國,還沒有出台任何針對酒精的政策。在年輕人中,喝洋酒成為一種普遍的潮流。
當許多成癮物質因為法律和公共衛生宣傳被公眾普遍視為“禁品”,酒依然“逍遙法外”。和許多酒精依賴的患者一樣,閒航對於喝酒的記憶來源於父輩。父親從事野外勘探,常年在大山深處工作。閒航記得,父親和他的同事們沒有任何業餘愛好,也沒有電視打發時間,連收音機都收不到信號。大家在一起,除了侃大山吹吹牛就是喝酒。每次父親回到家,呼朋引伴招待客人,一定是無酒不歡。“而且必須得讓客人'喝好'了,不然就是招待不周。”父親會把閒航抱在懷裡,也拿酒逗逗他。“打小我就覺得,男人喝酒天經地義。”
這所有一切,使酒精成為“隱形”的殺手。根據世界衛生組織的報告,2016年中國有6.1%的男性和1%的女性居民死於酒精相關疾病。我們依然未對此做好準備。世界衛生組織藥物依賴和酒精問題專家諮詢委員會成員、中南大學湘雅二醫院精神衛生研究所副所長郝偉告訴我,中國人均酒精消費量這個指標增加的速度已經沒有10年前增長得那麼快了。“我覺得快要到頂了。但是,從大量飲酒到酒精成癮,大多數人要經過10年時間,這意味著,我們酒精依賴的患病人群還會再繼續增加,”郝偉說,“在日本這樣一個規模的國家,就有五六十家戒酒的機構,我們目前的治療是遠遠滿足不了需求的。對大量酒精依賴的患者來說,第一,由於觀念的問題,他們不知道自己病了;知道不對勁,也不知道去看什麼;再者,找到合適的醫院也非常費勁。我們全國從事成癮醫學的醫生也不過一兩百人。”
AA嗜酒者互誡協會會員H先生戒酒300多天。來參會的前兩天,他剛和同為酒鬼的哥哥通了電話。“他已經出現了心衰、腎衰、譫妄。他說不喝了,以後專心種種花草。我告訴他,這種病根本不可能靠個人來治癒,可他不相信。”“太多人不明白這個病了!”戒酒14年,閒航感慨,“直到今天我的哥哥還認為,我能夠戒酒是因為我的意志力足夠堅強。”

牛雅娟和同事們把診室那麼大的一間房子弄成了一個酒館的樣子,給患者做線索暴露治療(王旭華攝)
魔鬼的吸引
幾乎每個成年人都有飲酒的經歷,但只有少數人會發展成為酒精依賴。正因為如此,無節制的飲酒在各種文化中都普遍被歸為個人道德意志問題。事實上,“成癮”是一個極為複雜的生理心理過程。
一個週三下午,我和牛雅娟出了一次門診。一位來複診的年輕人正在戒除可待因。可待因是一種甲基嗎啡,能鎮痛、止咳,直接抑制延腦的咳嗽中樞。而這位病人獲得可待因的途徑是服用止咳糖漿。牛雅娟叮囑他,除了含有可待因的東西,不要輕易嘗試任何成癮物質。“止咳糖漿裡的可待因成分是非常微量的,一般人根本無從感知,你卻能夠'嗨起來'。我們的大腦可能對很多物質都會產生依賴,但有些人會特別敏感。”
人們對於成癮物質的反應存在個體差異。事實上,即使是成癮性很強的可卡因,也只有15%~16%的人在首次使用10年內對其成癮。大部分人初次使用藥物,多感到難受,但另一些極端的個體會在初次使用之時就有欣快感。酒精也一樣。遲勇告訴我,遺傳是酒精依賴的影響因素。有一些家系研究發現,有酒精使用障礙的家庭,其飲酒的子女最終發展成酒精依賴者的危險性要增加2~7倍。
AA會員李文是一個東北女孩,她形容自己是“天生的酒鬼”。剛剛生下來七八個月還沒有斷奶的時候,家裡大人拿酒給她嘗,她不但沒有像其他孩子那樣哭鬧抗拒,喝完了還表現得很高興,以至於家裡人紛紛稱讚她果然是“我們家的姑娘”。高中的時候,李文曾經把班裡一米八幾的東北大漢喝得躺倒在馬路牙子上。作為“一個挺了不起的事蹟”,這個梗多年來都在同學會上被反複使用。我很難理解李文對酒的感受。酒似乎從未帶給我明顯的快樂。即便是啤酒、甜酒等度數極低的酒類,我只要喝上一小杯,就會被潮紅、心跳過速、頭疼和眩暈感淹沒。
對基因的研究能夠幫我們理解這種差異。與酒精使用障礙相關的遺傳學危險因素涉及很多基因。其中與酒精代謝相關的基因乙醇脫氫酶(ADH)和乙醛脫氫酶(ALDH)的作用最為顯著。酒精主要在肝臟中經乙醇脫氫酶水解成乙醛,再通過乙醛水解為二氧化碳和水。乙醇脫氫酶在基因編碼上的一種變異會使得一些人身體的乙醇代謝率遠遠高於其他人。在中國、日本和韓國等多個亞洲人群的研究中顯示,由於快速代謝乙醇,能使得發生酒精使用障礙的危險度降低2~8倍。類似的,乙醛脫氫酶基因的一個變異,會使得它的活性喪失。攜帶這種變異基因的人群,由於血液內乙醛無法繼續分解,即使少量飲酒,機體也會出現嚴重的不適反應。這些不適反應在很大程度上限制了人們大量飲酒,降低了發生酒精使用障礙的危險度。
成癮的複雜之處在於,基因並不能解釋一切。日本的一項研究發現,一些人即使對酒精有不適應反應,仍然能夠發展成為酒精成癮的患者,在社會生活中的壓力增加是導致其飲酒的主要原因。閒航記得酒精當初對他的最大吸引力,是在喝酒後他能夠成為他想成為的那個人。閒航是家裡最小的孩子,在家裡受寵,為所欲為,同時,他性格裡又有懦弱膽小的一面。在外面和別的孩子玩,受了欺負,母親不為他出頭,他便想方設法討好小夥伴。青春期,他最羨慕和崇拜那些站在學校門口抽煙的大孩子,他們好像是那個小小社會的中心,能夠隨心所欲。成年後,閒航發現,喝完酒之後的自己口若懸河,彷彿是所有社交場合的中心人物,那種感覺一下擊中他的內心,讓他非常享受。
心理諮詢師牧歌接待過不少成癮人士。她的觀察是,成癮問題大都跟依戀關係有關。“人和人之間的關係是不穩定的、缺失的、斷裂的時候,我們會傾向於與物品建立穩定的關係。從嬰兒的角度更容易去理解一點。一個寶寶需要喝奶的時候,如果媽媽不在,周圍人只丟給他一個奶瓶,他感覺到沒有任何人去關注他,那麼他尋求滿足的對象就不再是人,而是那個物品。”
物質依賴的一個重要特點是共病。遲勇告訴我,在他接診的酒精依賴病人中,至少有2/3的人有嚴重的情緒問題。“有些病人一開始在因為酒精依賴接受治療,最早他們表達不出自己的根本性問題。當酒精依賴治療到一定程度,建立了良好的醫患溝通之後,我們挖掘他的病史,才發現,他實際在很多年前就患有抑鬱症。每當抑鬱發作的時候,他就借酒消愁。但他們並沒有意識到這個問題。”
一旦我們被成癮藥物帶來的欣快感吸引,並不斷追求這種欣快感,就很可能進入成癮的圈套。耐受性是醫生們判斷成癮的重要診斷指標。由於大腦獎賞系統每天受到成癮藥物的刺激,開始學會“期待”這種人為刺激。嗜酒者、甲基安非他命上癮者、海洛因上癮者的大腦都表現出相同的生物化學特徵:它們擁有低水平的多巴胺受體。為了不斷阻擋多巴胺,接受它的細胞自然就試圖關閉了。所有的嗜酒者都會發現,為了找到最初的感覺,他們對酒的需求會越來越大,越來越難以停下來。動物實驗表明,多巴胺活性只在血液中酒精濃度上升時才會上升,因此,開始飲酒時,你能感到愉悅,一旦酒精濃度不再上升,這種“多巴胺高潮”立即消失,這會促使你飲用更多的酒,來追高快樂的感受。

俄羅斯某教堂裡的毒癮、酒癮康復中心內,牧師協助患者們康復
為了應對攝入體內的藥物,機體會自動進行調節,使個體處在一個新的穩定狀態,維持正常的生理功能和生化過程。就像當人體從1000米海拔的地區進入2500米以上海拔的地區,低氧會刺激機體進行適應性改變。為了維持穩態,體內需要藥物的存在。隨著藥物的代謝和排洩,不平衡產生了,而肌體必須重新調節自己。如果長期、反復、大量使用藥物,一旦停止用藥,身體很難重獲正常的生理平衡。於是,成癮者出現了“戒斷反應”。
在門診,牛雅娟會讓複診的病人伸出雙手,他們顫抖的手說明他們正處於戒斷反應之中。通過衛生宣傳和影視劇,人們大都知道,毒品戒斷的過程極為可怖,而酒癮,似乎意志堅定一些,在家中熬上幾天就可以解決。牛雅娟說,這被稱作“幹戒”,這是醫生們最擔心的一種情況。
牛雅娟接診的一些病人已經有幾十年的酗酒史。有一個內蒙古來的病人,每天要喝掉4斤白酒。這些病人不喝酒的時候,戒斷反應會非常嚴重。牛雅娟常常在診室裡,看著他們在眼前出汗、顫抖。因為他們早晨喝完酒再來看病,其間已經隔了一段時間。有的人幾個小時不喝就會有戒斷的症狀出現。有一次,一個患者拿著檢查單去抽血,癲癇大發作,直接倒在了抽血的地方。在沒有醫療監護的情況下,這些戒斷反應可能有生命危險。當初導致閒航跳河的幻聽幻視在醫學上稱作“震顫性譫妄”,是戒斷的重症反應之一,臨床死亡率高達50%。
即便不會置人於死地,戒斷反應也會將成癮者以另一種方式逼入絕境。遲勇說,酒精依賴的病人起初喝酒是為了增加愉悅感,但後來,他們會為了減少斷酒的痛苦而喝酒,進入一種不喝不行的境地。成癮者的共性是會存在“強迫性覓藥”,為了獲得藥物失去自我控制,不顧一切後果。“咱們一般老說是意志薄弱,實際不是這樣。”
許多成癮者在清醒後都無法面對自己在找酒時的荒唐舉動。AA的會員大都有去熟悉的小超市賒賬、偷家裡的錢買酒的經歷。A先生說:“在沒錢又不熟悉的小賣部,我會先把酒拿到手裡,迫不及待地擰開蓋子喝他一大口,再告訴人家:我沒有現金,手機你要不要?現在想來我瘋了,為酒瘋了。在酒面前人擋殺人,神擋殺神。”
死亡也無法抵禦酒精對成癮者的吸引力。2006年,李文最親近的舅舅去世。舅舅死於酒精依賴,去世的時候七竅流血。李文在葬禮上看到了那種場景,陷入到一種巨大的恐懼中,“因為我就知道我肯定是跟他一樣的人”。每天晚上,李文都會夢見床往下沉,床下伸出手臂來,抱住她往下拉。即便如此,她停不來。有天在公司宿舍,半夜3點鐘醒來,李文滿屋子找酒,翻出了前同事留下的兩斤牛欄山二鍋頭。她倒了滿滿一紙杯子,仰起脖子倒進喉嚨。那個時候,她的胃已經不能接受這種烈酒了,本能想要嘔吐。“我的腦子就想,我絕對不能讓酒吐出去,我的身體如果不吸收酒精,這後半夜又沒有辦法,那就太恐怖了。”李文用手摀著自己的嘴,逼自己一點一點把酒嚥下去。“就像你要毒死另外一個人,那人還在掙扎,然後你就摀住他的嘴,不讓他把毒藥吐出來。”後來李文看《拯救大兵瑞恩》,對一個近身肉搏的場面印象深刻。一個人拿一把尖刀,把另外一個人壓在身體下面。下面那個人就沒有辦法抵抗,眼睜睜地5看著那把刀就刺進自己的心臟裡面,就是他生命的最後一刻。

2015年12月05日,安徽省蚌埠市,唐教授到戒酒男子張瑞家中看望他,張瑞屬於典型的“酒精依賴症”
身癮,心癮
我和牛雅娟出診這天,來醫院的都是複診病人。他們幾乎都是年輕男性,戒酒時間普遍不長,有些甚至還在急性戒斷期內。和對“酒鬼”的一般想像不同,每個人都謙和有禮。但牛雅娟記得他們初診時候的樣子。他們都是被家人帶來的,帶著抗拒和不滿,眼神裡都是“怨恨”。老謝是當天來複診的年齡最長、戒酒時間最長的患者,已經一年,他精神矍鑠,滿面笑容,十分健談,讓人很難把他和一個飲酒幾十年的“酒膩子”聯繫在一起。回憶起過往,老謝自己也意識到,他原本是一個開朗、內心平和、有責任感的人,但酒精成癮後,性格發生了很大的變化,變得孤僻,常常感到事事不如意,喜歡怨天尤人。
所有的酒精依賴者在戒酒前後都判若兩人。研究顯示,酒精會嚴重損害成癮者的心智能力。大腦表面曲折、凹凸不平的部位被稱作皮質。這個部位賦予我們意識,並控制了大部分的心理活動。額葉是皮質中特別脆弱的一區,它如同大腦其他部位的管理者,負責監測並幫助協調其他皮質葉的活動。它使我們得以整合各項心智功能,以解決複雜問題、提出行動計劃並加以判斷、執行。影像學的證據顯示,飲酒能夠導致皮質特別是額葉體積的萎縮。有調查顯示,高達70%的酒精相關問題治療者,他們的記憶、抽象思維、解決問題能力、注意力與專注力、情緒感知能力都會遭受嚴重的損害。停酒之後,大腦會逐漸恢復,但慢性重度嗜酒者的大腦功能並不能康復如初。
值得慶幸的是,酒精脫癮早已不是現代醫學的難題。嚴重的酒精依賴病人一旦住院,牛雅娟會使用苯二氮卓類藥物逐步替代酒精,幫助他們實現脫癮。苯二氮卓相當於海洛因戒毒者使用的美沙酮。醫生們能夠控制戒斷反應,逐步修復病人身體受到的損傷,也將進一步診斷和治療病人的情緒障礙共病。
許多經過治療的酒精依賴病人都會有重獲新生的感覺。然而故事並不是這麼簡單。在牛雅娟的門診,我感受到了一個大夫的滿足和失望。在接診了好幾個狀態很好的複診者之後,牛雅娟高興地告訴我,下一個就診的男孩情況也是不錯的。“小帥哥又來了。”她熱情地和推門進來的病人打招呼。但我很快意識到氣氛不對。年輕人低著頭,並沒有熱情地回應寒暄。他告訴牛雅娟,春節期間在國外旅行,他走進一間超市買下了一瓶酒,“沒想太多,咣當咣當就喝了下去”,不但因為醉酒去了醫院,還弄丟了護照。這並不是唯一一次破戒,回到北京,他又喝了三次。
絕大多數人都知道,毒品的複吸率非常高,但很少有人知道,酒精依賴病人的複飲率同樣高達75%~80%。另一個更常見的誤區發生在不計其數的患者身上。AA會員A先生在醫院戒酒半個月後回到家,成功停酒三個月。“我完全放下心來,試想,一個能夠做到三個月滴酒不沾的人,他喝酒能有什麼問題呢?”他堅信自己能像正常人一樣有節制地喝酒,於是決定開瓶慶祝。結果,兩年後,他由於酗酒產生的譫妄再次入院。
“酒精依賴的病人在戒斷之後要做到終身滴酒不沾,這是一個基本的共識。”北京大學第六醫院臨床心理科主任李冰說,“因為到達這種程度的成癮,他們大腦代謝的改變是永久性的。即使不喝了,代謝依然是敏感的,一旦再沾酒,立刻就會回到原來的狀態。這是生物學上的改變。”
終身滴酒不沾,意味著嗜酒者必須和巨大的心理渴求抗衡。對於物質成癮的這種心理依賴,人們尚未找到一個明確的解釋。一種觀點認為,物質成癮是一種能夠持續終生的病理性學習記憶過程。大腦對成癮物質的學習、記憶遠較普通的學習、記憶強烈且持久。成癮患者往往有多次攝入成癮物質的經歷,受到多重感覺線索及特定場景、人物、語言等信息刺激。一旦這些刺激再次出現,就會勾起他們對成癮物質的渴望。
去年,牛雅娟和同事們在病房建了一個線索暴露室。“我們把診室這麼大的一間房子弄成了一個酒館的樣子,給患者做線索暴露治療。第一個階段我們讓患者看圖片,都是一些和酒相關的東西。第二階段給他們播放喝酒場面的視頻。第三階段讓他們接觸酒杯酒瓶。第四階段是讓他們面對真正的酒。剛開始的時候他們的渴求是增加的,但之後會對這些誘惑變得更有抵抗力。”
但這並不足夠。一方面,線索暴露室只能覆蓋有限的線索;另一方面日常生活中發生的各種情緒變化也都可能成為複飲的導火索。老謝戒酒一年,每個月都會如約而至。這回他和牛雅娟聊了搬家的事,邀請她有空去做客。牛雅娟和她的病人很熟。每一個來複診的病人她都記得他們第一次來是什麼樣子、誰陪著來的,上一次就診時曾經說過什麼話、是不是剪了頭髮。她會很耐心地聽病人們拉家常。牛雅娟說,她希望病人們能夠在康復階段回來傾訴他們的不愉快,主動尋求心理幫助。“這不像是腫瘤,複查五年沒事,你就安全了,不用再來了。一般,我建議我的患者每個月來醫院一次,和我說說他們最近一段時間的狀況,是不是有一些不好的跡象,有沒有不好的苗頭?這其實也是對他們自己的一種鼓勵。”
醫生們的困難在於,他們並不可能無時無刻地、永遠地看護在病人身邊,而渴求就像一顆潛伏的種子,經年累月地紮根在嗜酒者心裡。在AA,一個戒酒很多年的會員曾經分享過一個故事。有一天他去超市的時候看到無醇紅酒在降價,隨手就買了一瓶。事實上,所謂無醇類的飲料裡邊也還含有微量的酒精。這位會員幾乎是無意識地將這瓶無醇酒帶回家放在冰箱裡。每天早晨他打開冰箱,看到這瓶酒,都會計劃今天把它喝掉,但一直沒有採取行動。直到第三天,他又看到那瓶酒,整個人忽然清醒了過來:“我這幾天一直在幹什麼?我為什麼把這樣一種東西買回來?”“嗜酒者和酒之間這種無法解釋的吸引力永遠都存在。雖然已經清醒了很多年,但依然會有復飲之前的那種頭腦空白,有那種沒有辦法以我們意志洞察和控制的那些時刻。”
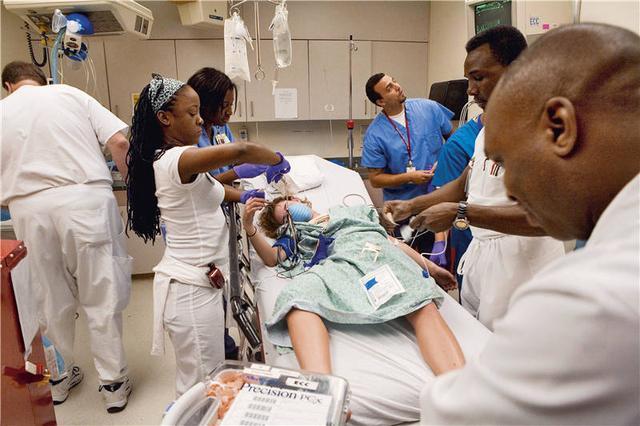
2006年7月29日,美國喬治亞州格雷迪紀念醫院裡,一名飲酒過量的女孩在接受治療(視覺中國供圖)
自救
醫學將成癮定義為一類慢性、復發性腦部疾病,這能夠幫助人們建立對成癮生物學本質的認識與理解,但似乎與解決這些問題相距甚遠。郝偉曾在一篇文章中寫道:“作為臨床精神科大夫,我相信成癮問題的生物學相關問題,認識到有成癮問題的人們在成癮前有這樣那樣的問題,如遺傳性、衝動的控制力、對應激與犒賞物質的反應強度,以及形形色色的社會心理問題等等,我們稱之為成癮的易感性。由於這種易感性,有這種傾向的人'更需要'成癮物質,對成癮物質的反應性更為強烈。一旦成癮,也更難擺脫成癮物質的羈絆。如果僅僅這樣理解,我們對毒品成癮結局的判斷就非常悲觀了。”但是,如果“相信任何生物體都有積極向上的傾向,雖然成癮者有這樣那樣的問題,那是由於個體成長的不利環境所致。如果遺傳不可改、易感性不好改,那麼改變環境以及改變個體對環境的適應性應該相對容易些,如果是這樣理解的話,我們對毒品成癮的結局的判斷好像就不那麼悲觀了”。
2000年,李冰和安定醫院藥物依賴科醫生郭崧一起前往美國考察。那個時候,她正處於悲觀之中。1983年大學本科畢業,她第一天值夜班就碰到一個酒精成癮的病人。“一個外國人,喝酒喝到肝靜脈曲張大出血。他噴射性地吐血,我拿一個臉盆給他接著,給我的衝擊太大了。後來這個病人死了。”2000年,李冰做博士畢業課題。她到長春一汽的工廠裡面做調研,想看看普通工廠裡,有多少人會喝酒喝出問題來。結論是,80%的人存在有害飲酒或者嚴重的酒精依賴。那個時候,李冰已經在臨床上工作多年。脫癮療法非常成熟,幾乎沒難點,但她有深刻的挫敗感。“從我們這裡治療完出院的病人總會走到復飲的老路上來,有些人繼續掙扎,有些人最後喝死了。有的病人反反復復十次二十次地住院。病人一點希望都沒有,我對他們不抱什麼希望,不知道他們的前途是什麼樣子。作為醫生,在醫院裡幫他們脫癮好像就是我們的職責,但我又覺得這不應該是我們治療的目標。那麼目標應該是什麼?”
2000年赴美,李冰受到了美國AA 嗜酒者互誡協會的邀請。AA的創始人比爾·威爾遜(Bill Wilson)和鮑勃·史密斯(Bob Smith)都曾深陷酒精依賴。他們在共同戒酒的過程中體會到,保持滴酒不沾的能力與自己能夠給予其他嗜酒者的幫助和鼓勵的多少密切相關。於是他們就不停地幫助更多的人戒酒。這就是AA的雛形。
李冰在許多成癮醫學教科書裡看到了AA的介紹,想親眼看一看。他們走訪了美國5個城市的多個AA小組,親歷他們的各種活動。最令她震撼的是在明尼阿波利斯參加AA成立65週年的全球慶祝大會。“慶祝大會在當地一個體育館舉行,來了6萬人。大會快結束的時候,全場會員開始報自己停止飲酒的時間。從幾個月、幾年,最後一直報到了50多年。我聽到這些數字太驚奇了,中國從來沒有過這樣的數字!”在明尼阿波利斯為AA舉行的狂歡夜裡,參會的來自不同國家和地區的會員,沿著佈滿酒吧的街巷談笑風生,緩緩而行,卻沒有哪個參會者為酒所惑而就近暢飲。儘管對這種模式是否適用於中國依然心存疑問,兩位醫生還是決定試行一把。
回國以後,李冰告訴她的病人,根據國外的經驗,嗜酒者之間的互助比醫院的治療更有效。他們中的一些人組織了起來。那時候沒有專門的場所,大家就在病房裡面開展活動。“第一個AA小組也不知道該怎麼活動,該自學什麼,我來來回回地給美國的AA機構寫信,向他們請教。”李冰回憶說,“後來美國方面告訴我,其實當時在中國工作的外國人已經在組織AA 活動,於是我找到他們,請這些老外來一步一步帶著我們的病人從頭學起。”不久,安定醫院也建立了AA小組。現在,AA在全國很多城市都有小組,他們不依附任何組織,自行組織活動,靠會員自發的捐款來支持運行。
以往我多次在美劇裡看到過嗜酒者互助組織的情節,在北京,我親身參加了兩次AA的活動。規則性是我的第一感受。每場AA會議的召開都極為準時。會議主持人控制著讀書、發言等固定程序的推進。所有參會者都能嚴格遵守規則,和我想像中嗜酒者的不羈完全不同。李冰認為,長期的酗酒生活中,嗜酒者習慣於破壞規則,自我行事,學會尊重規則本身就是康復學習的一個部分。
2005年,在北醫六院住院的閒航在李冰的建議下第一次參加AA小組的會議。這套程序嚇了他一跳:“這幫人不是賣藥的就是傳銷的。我不相信這些東西。”但慢慢地,他聽這幫人講自己的事,發現他們和自己一模一樣。他聽這些人報自己清醒的天數,一個月、一年、三年、五年,有外國會員十幾年,他震驚極了。那個時候,他連停酒10天都做不到,“如果能讓我明明白白地活上一年,死了我也認了”。那時候,幾個人沒事,閒航和他們天天在一塊兒,從中午一直待到晚上。學習完戒酒的書籍,把書一放,大家開始說心裡話。扯那些家長裡短讓他們難過的事。“大傢伙就是那樣:你難受,我比你還難受,但是我們都不能喝。誰也不知道為什麼,但是知道只要我們這麼不喝,早晚可能會好。”
酒精依賴患者多年的酗酒生涯很可能已經將他們原本擁有的親情、友情損耗殆盡。閒航就是靠著AA的抱團取暖熬過了最初的艱難歲月。2007年的春節是閒航第一個沒有酒的春節。他清楚地記得,大年三十,他孤身一人在家裡看著春晚,身邊只有兩桶2.5升的大可樂。12點鐘聲敲響的時候,突然傳來敲門聲。他在AA小組的助幫人帶著愛人來了,帶著包好的餃子。“我說去煮點東西一起吃。我打開冰箱,裡面只有兩根黃瓜,這就是我的第一個春節。”第二年閒航到達了真正精神上的最底層。對家人朋友的怨恨、對於復飲的恐懼、對自我的憐憫幾種情緒混合在一起絞殺著他。前妻已經不再理會他。姐姐哥哥搬了家也沒有告訴他新地址。過去喝酒的朋友一個個都不再出現。偶爾聚在一起,閒航根本聽不懂他們說什麼,格格不入。“我覺得我就是一個傻子,只有跟著幾個會員在一起的時候,我覺得我還算是個人。”
哈佛大學教授、精神病專家喬治·范倫特(George E. Vaillant)對於影響戒酒成功因素的長期隨訪研究顯示,有4個因素與戒酒和保持操守密切相關:1~2種對付成癮的替代方法;隨時提醒因酒中毒而導致的不良後果;為依賴者建立戒酒成功的希望和自信;社會支持和獲得關愛。他認為,AA基本具備了這四個要素。
在AA,每個發言者在發言之前都要做自我介紹,他們無需透露自己的真名,但必須說一句“我是一個酒鬼(嗜酒者)”,不斷提醒他們自身存在的問題和隨時可能複發的危險。酒精依賴者的經歷有很多共同之處,無論是傾聽別人在酗酒時的痛苦經歷和戒酒的歷程,還是敘述自己這些經歷,都是對自己隨時的提醒和鼓勵。
戒酒14年,閒航已經完成和家人的和解,重新建立家庭,並擁有一份持續十餘年的工作。看起來,他已經完全和“酒鬼”搭不上邊,但他仍在承擔組織小組活動的工作。在小組中,不乏這樣的老資格會員。戒酒者在不同的階段都面臨不同的問題。他們的經驗對於新人來說至關重要。在我參加的一場活動裡,戒酒7年的安寧講述了她在戒酒之後如何面對內心的極度失落,重新找回自身價值感的故事。在接下來的自由發言時間裡,一位年輕女會員搶著第一個發言。這是她第一次這麼做,這段時間她總是躺在家裡沒有動力去做任何事情,自我懷疑到了極點。“今天的分享就好像是救了我一命,因為這幾天我真的不知道往下要怎麼過。”“不管怎麼說,你和以前不一樣了。以前你在做什麼?在用毒藥不停地毒害自己。終有一杯酒喝下去,徹底傻了,或者徹底死了。現在你至少停了下來。”另一位老會員很快提醒道,“我們每個人狀況不一樣,該吃藥就得吃藥,我們絕大多數人都有共病。我剛來的時候,有一個階段就是覺得不應該吃藥:為什麼別人都沒吃?可是想想不對。說你是毅力問題你不愛聽,說你是病你又排斥吃藥,這是什麼病?”
李冰說,行醫這些年,她成功“治癒”的酒精依賴病人幾乎都在AA小組裡。AA並不是一種完美的做法。不是每個人都能接受這種形式,也不是每個人都能夠在漫長的歲月中堅持這幾乎是日復一日的修行。小組裡的老成員說,20年,AA能留下的人並不多。“我們這個小組,來來去去的人太多了。”閒航說,“我想讓大家知道,復飲不可怕,只要你還能從頭再來,一切都還有希望。”
(本文中出現的AA嗜酒者互誡協會會員及心理諮詢師牧歌均為化名)