在這次疫情救治過程中,糖皮質激素(以下簡稱激素)是重要的藥物,在世界衛生組織(WHO)中也被推薦為重症患者的常用藥物。但是,國內關於激素使用尚有很多隨意、濫用等不合理使用現象,某些地區某些醫生給所有病人用抗生素+激素這種組合方式,更是後患無窮。因此,在《COVID19救治過程中的一些個人體會》中,我曾經說過,我看完文獻後想和大家分享一下關於激素使用的學習心得。
要回答如何使用好激素,就必須回答以下幾個問題:
1 Whether:是否要用?這是最重要的最痛苦的決策;
2 Whom:給誰用?誰能從中獲益?
3 When to give:何時用?時機如何把握?是在起病時就用?還是有炎症風暴時用?疾病後期用有益嗎?
4 Which drug:選擇哪一種藥物?地塞米松還是甲基強的松龍?
5 How much:給多大劑量?地塞米松給6mg還是12mg?
6 How long:給多長時間的激素?療程怎麼把握?
7. What adverse effect:有什麼不良反應,我們如何避免和應對?
接下來,我會依次來進行討論
1 Whether:是否要用?在臨床上,我們很多醫生會根據個人的主觀判斷來決定給予激素,但是否是合理呢?例如,
-
是不是對所有持續發熱的病人用激素?
答案是否定的
-
是不是對咳嗽劇烈的患者就用激素呢?
答案是否定的
-
是不是對肺部影像範圍廣的患者就一定要用激素呢?
答案仍然是否定的?
-
是不是對只有有呼吸困難和胸悶的患者就要用激素呢?
答案是要看患者是否需要呼吸支持
-
是不是根據患者的炎症指標水平來決定是否要用激素?
答案是否定的
那麼,決定是否要給患者使用的激素的原則是什麼呢?
是根據患者是否需要呼吸支持!
我們可以看一下發表在《新英格蘭醫學雜誌》2021年2月25日的最重要的一篇文章《Dexamethasone in Hospitalized Patients with COVID-19》,正是這篇典定了激素(主要是地塞米松)在COVID19感染患者治療中的地位。

這篇研究中最終有6425名患者入組,試驗組分別接受地塞米松6mg/天,持續10天的治療,對照組則是除了地塞米松外,其他相似的治療。兩組基線情況相當
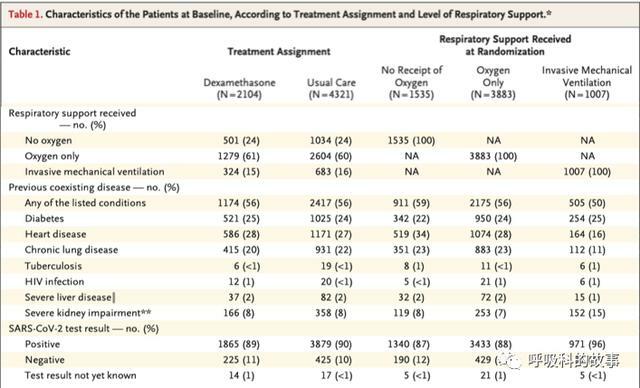
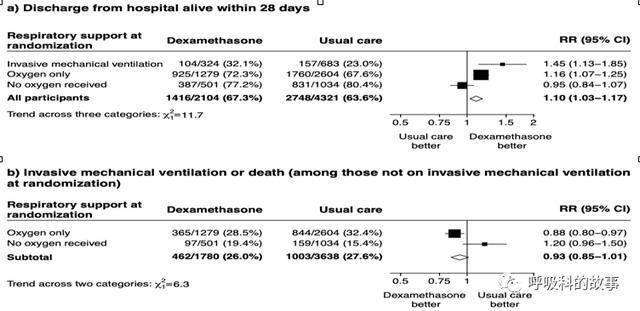
所有的患者根據是否有呼吸困難以及嚴重程度分成了不需要吸氧、僅需要吸氧和需要機械通氣三類,比較28天內的死亡率和出院率。研究發現雖然從整體上看(見下圖),地塞米松治療的患者28天內的死亡率要低於對照組(圖A),但是這個優勢只在需要機械通氣(圖B)和吸氧(圖C)的患者上才能體現出來,但在不需要吸氧的患者(圖D)卻發現地塞米松反而增加了死亡率。
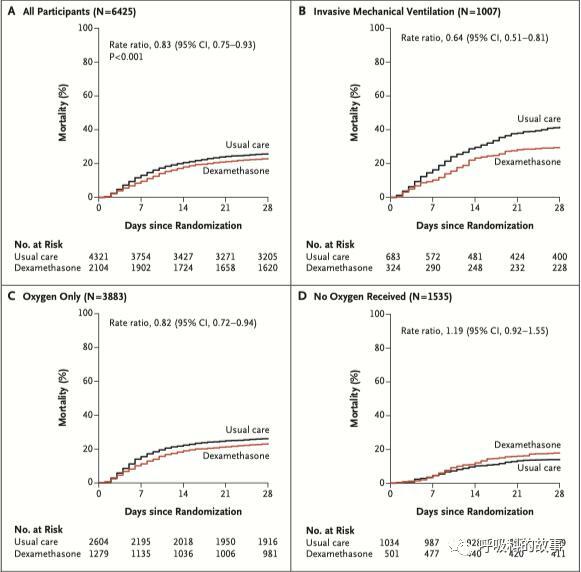
在28天出院率的比較上,類似情況再次出現(見下圖),地塞米松治療的患者28天內的出院率要高於對照組(圖a),但是這個優勢只在需要機械通氣(圖b)和吸氧(圖c)的患者上才能體現出來,但在不需要吸氧的患者(圖d)中卻發現使用地塞米松的患者28天內出院率反而低於不使用地塞米松的患者。

這種差別也可以通過下面的危險比看出,在機械通氣治療的患者中,使用地塞米松組可以降低36%的死亡率,單純吸氧患者可以降低18%死亡率,而不需要吸氧的患者反而增加了19%的死亡率。

因此,我們選擇使用激素首先要判斷患者是否存在缺氧需要吸氧,但是如何判斷患者是否需要吸氧呢?在中國,很多患者來到醫院只要有點胸悶呼吸不暢都會吸上氧氣,這樣做是不嚴謹的。這項研究中,對於是否需要吸氧的判斷是吸室內空氣時氧飽和度是否低於92%,低於92%就認為需要吸氧。
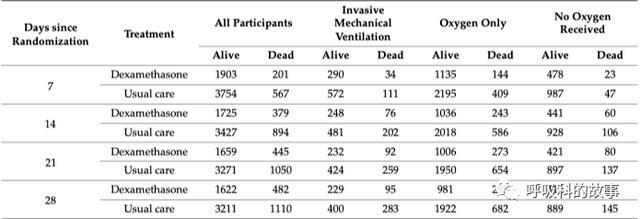
進一步的數據,根據隨機後7、14、21、28天這四個時間截點的數據,我們也可以看出機械通氣的患者和氧療患者,地塞米松治療組均要好於對照組,但是不吸氧的患者如果使用地塞米松死亡率卻比對照組要高。
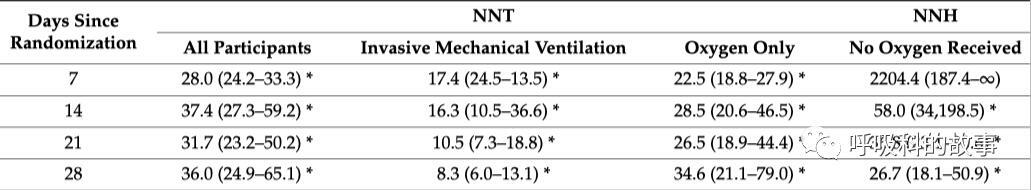
還有一種評估藥物療效的方法,就是意向性治療,就是治療多少例患者可以拯救一位患者的生命。我們可以從下圖看出,機械通氣患者採用地塞米松(圖B),在第7天需要治療16人才能拯救一人生命,到28天治療8人就能救一人生命。反過來,在不需要吸氧的患者,給予地塞米松會帶來危害,從圖D可以看出,這種危害會隨著時間延長而增加,在隨機後第7天,可以是幾千人才會導致一人死亡,但到了治療的第28天,激素治療組26人左右就可能導致一人死亡。
從中也說明了,我們選擇激素治療要慎重,像衛生院或某些醫生那種動不動就四件套的危害其實是相當大的,是需要屏棄的。

當然,在我國很多醫院還會選擇甲基強的松龍,那麼甲強龍是否可以用於住院的COVID-19患者呢?我們可以看一下這篇發表在《臨床感染性疾病》雜誌上的一篇文章:

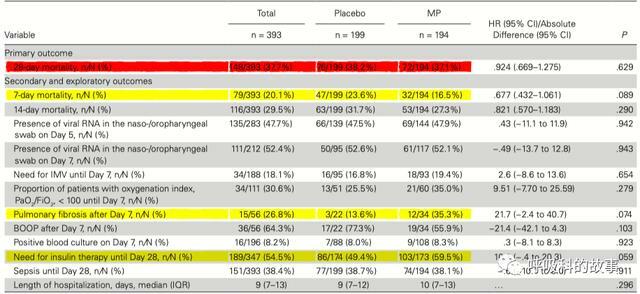
在這項研究中,研究者將受試者進行1:1分組,分別接受靜脈甲基強的松龍0.5mg/公斤,每天兩次持續5天和安慰劑研究,其他治療方法相同,結果發現在主要終點上,甲基強的松龍組在28天的死亡率和對照組相當,其他次要終點上有些差異雖然看上去很明顯,但均沒有統計學上的差異,甚至在改善氧合方面,激素也沒有比對照組更有優勢。
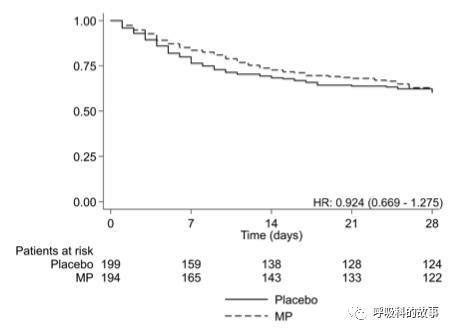
這個看上去陰性的結果令人沮喪,不過根據年齡分層卻發現,在年齡>60歲的人群中,激素能有明顯獲益(圖A);但對於年齡小於60歲患者,激素的使用反而不利於存活(圖B)。

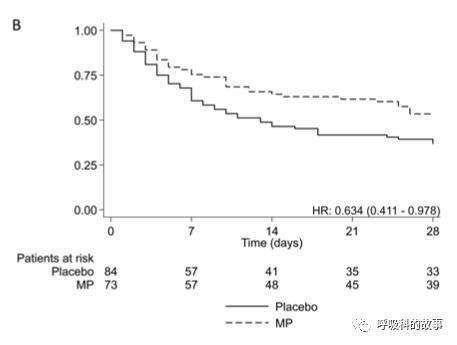
關於28天死亡的單因素分析也證明了這一點,只有年齡因素是最重要的因素,其他是否使用機械通氣或者無創氧療、實驗室結果(如淋巴細胞水平、IL6水平、鐵蛋白和C反應蛋白)在兩組間並無差別。
大家會好奇兩個研究差別不小,我們應該相信誰的呢?
通常我們判斷一項研究的可信度和研究結果可推廣性,我們要看幾個指標:
第一,這項研究的人群數量,數量越大通常結果越可靠;
第二,是否是多中心的研究,如果是,結果更可靠。
第三,研究方案的合理性,激素的使用雖不能太長,但也不能太短,第二篇研究中有一個重要的缺陷就在於其用甲強龍的時間只有5天,對於抗炎的效果不夠,因此也導致這個研究死亡率偏高。
第四,兩個研究所藥的藥物不同,地塞米松由於抗炎效果在糖皮質激素當中最強,因此它的治療效果最佳。
發表在《NEJM》上的第一篇文章是多中心的大規模人群研究,其可信度更高,因此我們可以推導出是否使用激素最主要的原則是看患者是否存在缺氧(不吸氧下,氧飽和度低於92%),如果存在激素獲益大,如果不存在激素獲益就沒有了。
2 Whom:給誰用?誰能從中獲益?這個問題是緊隨第一個問題而來,是不是所有呼吸困難氣急的患者都能從激素的治療中獲益呢?
為了回答這個問題,我們要從性別、年齡、種族、基礎疾病、實驗室指標、影像學表現等多維度去分析。
前面提到,在《Methylprednisolone as Adjunctive Therapy for Patients Hospitalized With Coronavirus Disease 2019 (COVID-19; Metcovid): A Randomized, Double-blind, Phase IIb, Placebo-controlled Trial》這篇文章中提到,激素治療只在年齡>60歲有獲益,其次是實驗室檢查中淋巴細胞數<876/ul,其他的實驗室指標如IL6、鐵蛋白、C反應蛋白均不能作為預測療效的指標。
在《Dexamethasone in Hospitalized Patients with Covid-19》文章中,發現男性、年齡<70歲的人群中獲益最明顯,由於是在英國做的研究,他們分析種族因素,發現在黑人、亞裔和其他少數民族群體中獲益明顯。
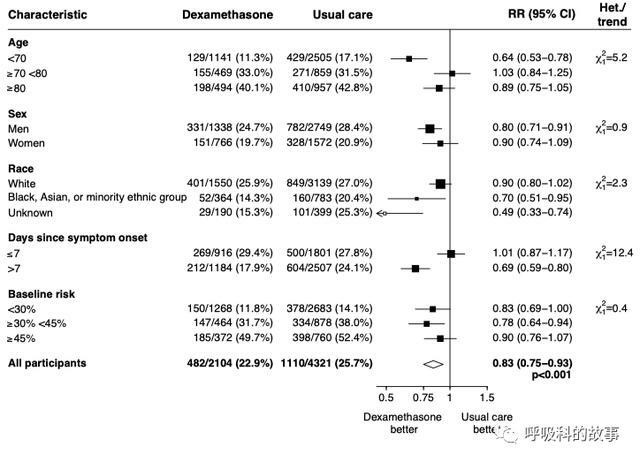
還有第一部分提到的,需要吸氧和有創機械通氣的人受益最多。
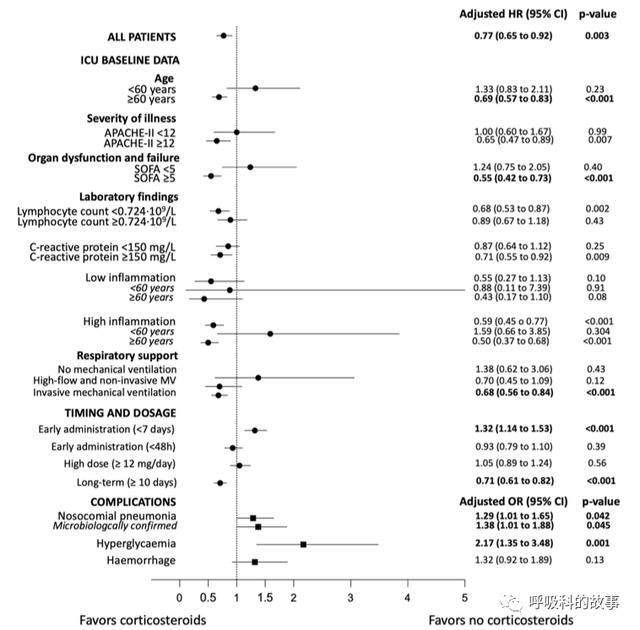
我們再看另外一篇文獻,其中提到如何選擇合適的人群進行更精準的治療,是發表在《Intensive Care Med》上的一篇文章:

文章中對4226例入住ICU的患者進行分層,發現淋巴細胞減少(<724/ul)、CRP增高 (>150mg/L)可以作為使用激素能否獲益的生物標誌物。另外發現將COVID19感染可以分為低炎症組和高炎症組,其中在高炎症組中,年齡>60歲能明顯獲益,而年齡<60歲不僅沒有獲益,反而風險還輕度增高。
另外在ICU病人中,使用高流量鼻導管吸氧和無創通氣的患者中使用地塞米松獲益有限(HR0.96),而使用有創通氣的患者獲益明顯(HR0.64)。

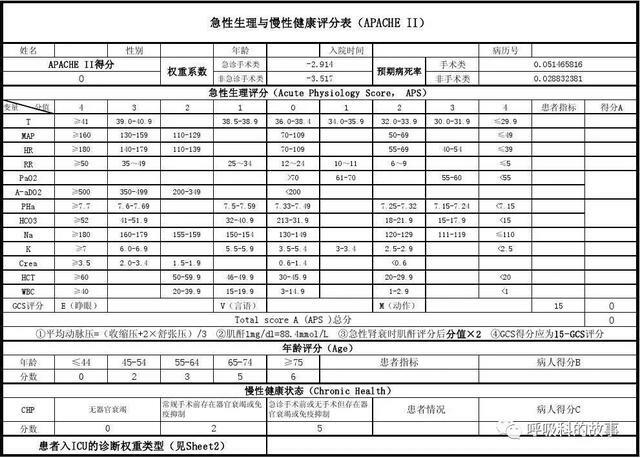
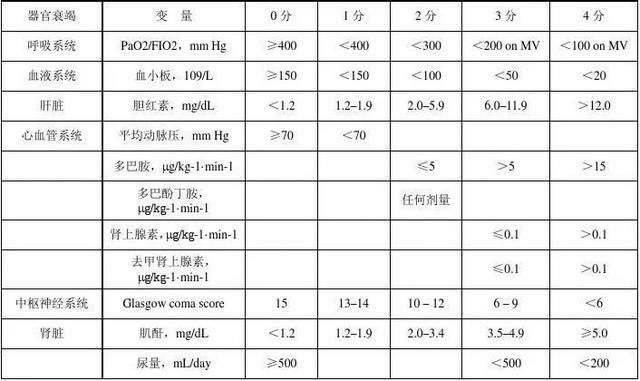
ICU里還有評價疾病嚴重程度的APACHE- II評分和評價器官功能不全的SOFA評分,這兩個評分分別高於12分和5分應用激素療效肯定。
附錄:APACHE-II評分如下:
SOFA評分:
因此,從這些高質量的研究中,我們大概可以推測出,以下人群可以從激素中獲益:
-
性別:男性比女性獲益更多;
-
年齡:老年患者獲益較多,60-70歲應該是獲益最主要人群;
-
實驗室檢查:淋巴細胞數明顯減低和C反應蛋白明顯增高的患者能夠獲益;
-
嚴重程度:APACHE- II評分和SOFA評分高的患者獲益多,也就是越重的患者越應該用激素;
-
呼吸支持:需要呼吸支持的患者才能從激素治療中獲益,而且用有創呼吸通氣的患者獲益更多;
-
併發症:如果存在醫院獲得性肺炎、高血糖和大出血併發症的患者,不能從激素治療中獲益。
3 When to give:何時用?時機如何把握?是在起病時就用?還是有炎症風暴時用?疾病後期用有益嗎?我們仍然看經典的研究《Dexamethasone in Hospitalized Patients with Covid-19》,關於應用激素時間方面,通過將使用激素時間是發病一周內或者一周後進行分層,發現症狀出現一周後應用激素效果好,而如果在一周內用激素並未獲益。這是因為在感染初期,炎症風暴還沒有形成,這個時候使用激素可能會對機體免疫系統產生抑制作用,不利用病毒的清除,所以激素不能在發病早期使用。

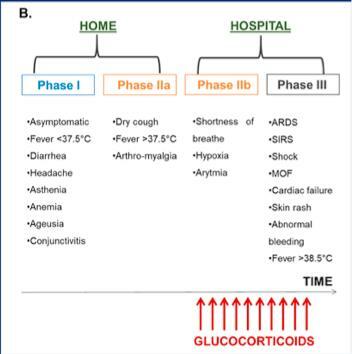
上圖顯示激素要在病程第二階段的後期即有呼吸困難和低氧血症時期才考慮使用。
不過,在臨床上,也有一些患者特別是老年人,由於平時活動很少,所以難以表現出活動受限和活動後呼吸困難,同時他們通常發熱程度不明顯,僅僅表現出精神萎靡、胃口差,家屬發現不對勁送往醫院後,往往發現肺部嚴重病變,也就是網上俗稱的靜默肺。
正是由於恐懼大白肺和靜默肺,很多醫生和患者都有想早用激素的衝動,因此需要克服這種心理,我們要理解新冠病毒發病的機制,要選擇合適的時機,而不應該盲目使用。
4 Which drug:選擇哪一種藥物?地塞米松還是甲基強的松龍?對於我們該選擇地塞米松,還是甲強龍,不同的研究給出不同的結論。由於不同研究所選用的地塞米松和甲強龍的劑量不同,所以我們在觀察結論的時候要考慮到這些因素。
第一篇文獻是來自美國南加州大學醫院華裔醫生喬人立發表在《Journal of Intensive Care Medicine》上的研究《A Comparison of Methylprednisolone and Dexamethasone in Intensive Care Patients With COVID-19》(具體的設想和分析可以參看《喬人立教授:用「病情反覆」的實際病例講解COVID-19急性期管理——根據2022/12/23給PCCM專培醫生授課整理》)
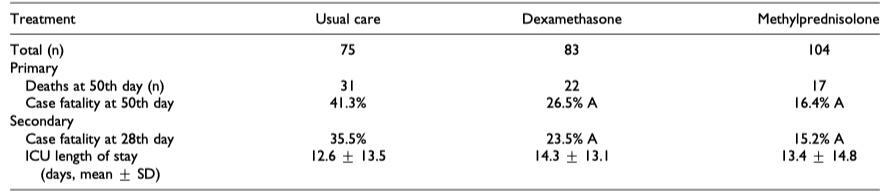
研究對象是入住ICU的患者,而這裡入院ICU的標準是需要氧療,流量在40L/分和吸氧濃度>50%。他將病人分成三組,分別是常規治療組(75位患者)、甲強龍治療組(104例)和地塞米松治療組(83例)。甲強龍組中甲強龍劑量是1mg/kg/d,療程至少3天;地塞米松組則是6mg/d,持續時間至少7天。主要終點是開始治療後50天的死亡率。這些患者如果氧合指數低於150,如果條件允許都採用俯臥位通氣。
患者的基線情況大體相當,有部分患者接受了瑞德西韋和康復期血漿(考慮到是在2020年夏天的研究,這種選擇可以理解)。

使用甲強龍的患者平均使用時間是5.25±3.57天,而地塞米松是8.12±3.29天,甲強龍組的28天和50天的死亡率低於地塞米松組,雖然兩組之間並沒有統計學差異(P=0.173),但是甲強龍組在第50天的死亡風險要比地塞米松組下降36.5%。
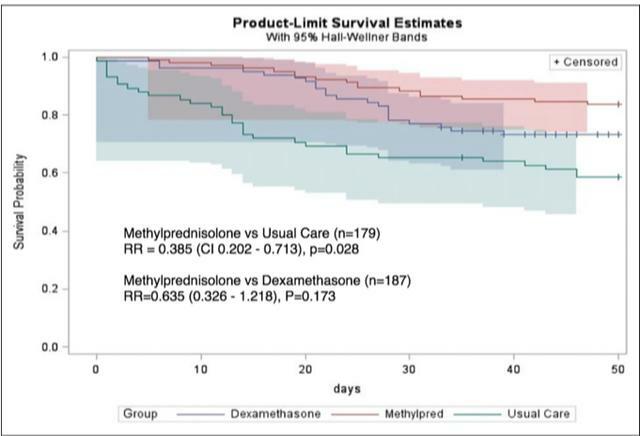
甲強龍組在接受機械通氣的病人當中,療效要明顯優於地塞米松,第50天的死亡風險下降52%(P=0.0385)。
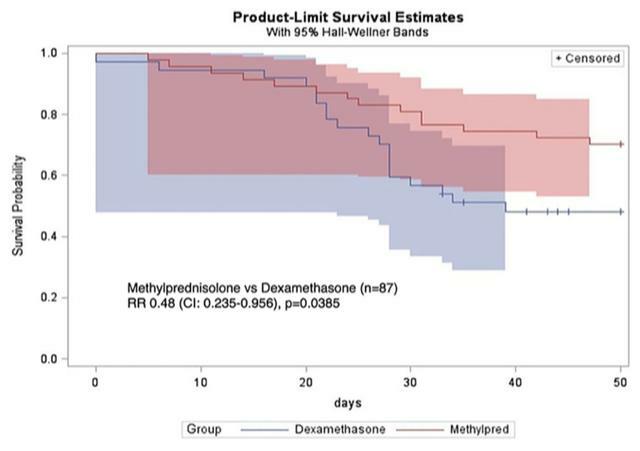
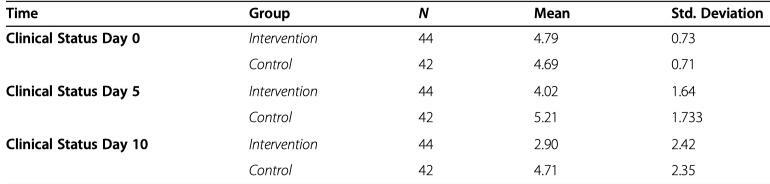
相同結論的文獻還有《Methylprednisolone or dexamethasone, which one is superior corticosteroid in the treatment of hospitalized COVID-19 patients: a triple-blinded randomized controlled trial》(發表在《BMC Infectious Diseases》 (2021) 21:337)。這篇文章中採用甲強龍是2mg/kg/d(干預組),地塞米松是6mg/d使用10天(對照組),比較用的數據是根據世衛組織9分健康狀態順序量表,分數從未感染(0分)到死亡(8分),結果發現在治療的第5天和第10天,甲強龍組的臨床健康狀態要優於地塞米松組。
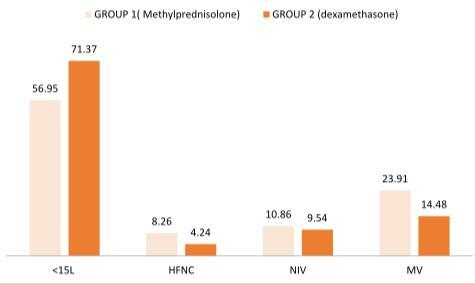
類似的研究還有《Comparison of the effect of intravenous dexamethasone and methylprednisolone on the treatment of hospitalized patients with COVID-19: a randomized clinical trial》(發表在《International Journal of Infectious Diseases》2022年),這篇文章中的研究人群是80歲以下,CT上雙肺病變,氧飽和度低於93%需要氧療的病人;分成甲強龍組和地塞米松組,採用甲強龍是60mg/d,地塞米松是8mg/d,兩組最長使用時間為10天。比較28天的住院死亡率,甲強龍組以12.3%的病死率略好於地塞米松組17.1%,但是兩者比較沒有統計學差異(P=0.42)。但是,甲強龍組入住ICU的比例卻高於地塞米松組,不過也沒有統計學差異(P=0.14)。

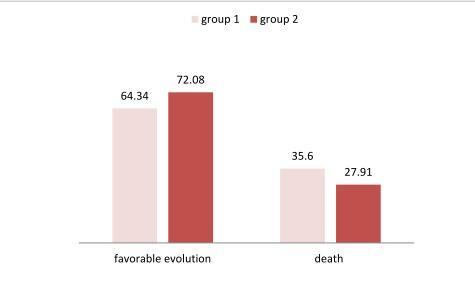
與之前幾項支持甲強龍比地塞米松更好的研究不同,發表在《Annals of Medicine and Surgery》2021年的《Dexamethasone or methylprednisolone therapy in covid-19 pneumonia: A retrospective and comparative study of 513 cases》的回顧性研究卻發現,地塞米松在降低死亡率和減少有創呼吸機方面比甲強龍有優勢:
還有一些兩種藥物的對比研究,由於涉及到更大劑量的甲強龍,因此我將在後面的劑量對比中進行分析。
目前比較遺憾的是這些比較地塞米松和甲強龍的研究存在兩個問題:
-
規模太小,通常只有幾十例到數百例的對照,說服力不強,也導致兩者之間的差異常常沒有統計學差異;
-
有些研究研究人群雖然有500例以上,但是卻是回顧性研究,其說服力遠不如前瞻性研究;
-
由於藥物使用方式和劑量以及持續時間各不同,所以難以通過Meta分析的方法進行薈萃分析。
總之,總體來看,甲強龍在降低病死率和改善預後方面的效果要好於地塞米松,當然其副作用也要多於地塞米松(後面會提到)。當然,兩者到底差異大不大,我們到底應該選用哪一種藥?我覺得還需要更大規模的前瞻性研究來說明。
令人遺憾的是,目前在我們醫院,由於甲強龍經常處於斷貨的狀態,我們不得不只用地塞米松,因此一方面影響我們對這兩個藥的對比評價,一方面可能也影響重症患者的存活率。
本來,想一口氣把激素使用的方方面面都寫完,但是平時工作太忙,今天白天又是一個忙碌的白班,所以實在沒時間。但是又覺得大家很想了解激素使用方面的知識,我個人經驗也不足,還在積累當中,所以結合文獻和大家先分享一些國外文獻的內容,提供一些治療方面的參考,而不是盲目地用藥。
下期再繼續談談激素劑量、療程、不良反應等方面的內容。