1982 年,澳大利亞科學家巴利·馬歇爾和魯賓·華倫從人體的胃壁黏液層里發現一種螺旋杆形狀的細菌,他們發現胃裡有這些細菌的人,胃壁在顯微鏡下顯示出胃炎的典型症狀。
1984 年,這兩位科學家在《柳葉刀》雜誌上發表論文,把這種細菌命名為幽門螺旋桿菌,並提出「胃潰瘍與胃癌由幽門螺旋桿菌引起」這一假說。
假說提出後,科學家和醫生們無情地嘲笑了一番。
他們為什麼要嘲笑呢?因為人體的胃是一個強酸性環境,與汽車電池裡的酸強度相當,酸性強到可以殺死任何一種細菌,所以當時的科學家和醫生都不相信,竟然能有細菌能在胃裡存活下來。

為了證明自己的假說,讓人們注意到這個理論,巴利·馬歇爾「以身試菌」,服用了他們在培養皿中培養出來的幽門螺旋桿菌。不久之後,他就罹患了胃潰瘍,算是為了追求真相而不惜付出健康代價的一名科學家了。當然,他之後使用抗生素殺死了幽門螺旋桿菌,治癒了胃潰瘍。
巴利·馬歇爾和魯賓·華倫在分離幽門螺旋桿菌、證實它們與胃炎及消化性潰瘍的關聯、改變胃潰瘍疾病的治療手段中所做出的貢獻,讓他們獲得了 2005 年的諾貝爾生理學或醫學獎。
01
幽門螺旋桿菌
讓醫學界非常重視
基因測序分析的結果表明,人類的胃攜帶幽門螺旋桿菌已經有十萬年的歷史了,這個時間是目前的技術手段所能檢測到的極限。其實說不定在更早之前,幽門螺旋桿菌就已經在人類祖先的胃裡生活了。
自從 1982 年幽門螺旋桿菌被發現,各國的科學家和醫生都如臨大敵,非常重視。這是因為幽門螺旋桿菌可以通過糞口、口口途徑傳播,具有明顯的家庭聚集特點,因此它的感染面非常廣,在全世界範圍內,有大約半數的自然人群被感染。
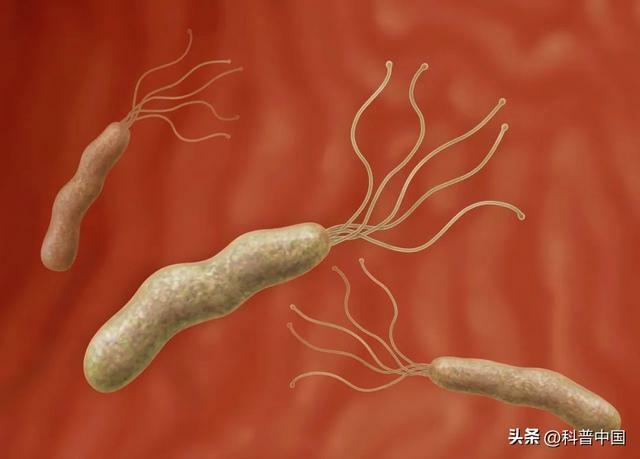
幽門螺旋桿菌感染後,七成幽門螺旋桿菌的感染者並不表現出任何症狀,除非做專門的碳 14 或碳 13 呼氣試驗或胃鏡活檢,否則不易發現。但一部分患者會出現胃痛、胃脹、噁心、嘔吐、反酸、燒心、消化不良、食欲不振、頑固性口臭等症狀,病程進展緩慢,容易反覆發作,還會引發其他多種消化系統疾病。
1994 年,國際癌症機構(IARC)宣布幽門螺旋桿菌為一類致癌物,2017 年再次被列為一類致癌物,全球所有胃癌患者中有 36% 和 47% 的病例是由幽門螺旋桿菌導致的,幾乎 100% 的慢性胃炎、67%~80% 的胃潰瘍和 95% 的十二指腸潰瘍被認為也是由幽門螺旋桿菌引起的。
02
需要對幽門螺旋桿菌
「趕盡殺絕」嗎?
因為幽門螺旋桿菌導致了如此之多的消化系統疾病,還會引起胃癌,所以人們自然而然地會認為:幽門螺旋桿菌是不好的細菌,人體最好不要有它們,世界各地的醫護人員也發起了對幽門螺旋桿菌的全面戰爭。
但幽門螺旋桿菌真的對健康毫無益處嗎?
1. 幽門螺旋桿菌與消化道菌群失調
馬丁·布萊澤是美國一名微生物與免疫學方面的專家,也是美國總統防治耐藥細菌顧問委員會主席,他在《消失的微生物》一書中寫道:人的體表和體內有許許多多與人類「和平相處」的微生物,它們參與了人體的代謝、免疫、發育過程,許多疾病其實是平衡被打破的結果。[1]
幽門螺旋桿菌不一定致病,有研究表明,對於一部分幽門螺旋桿菌陽性者而言,他們感染幽門螺旋桿菌,是因為消化道菌群失調,缺少了抑制幽門螺旋桿菌的其他微生物。所以幽門螺旋桿菌能夠發出提醒,告訴人們腸道菌群發生了改變。
十萬年來,地球上有一半的人口感染了幽門螺旋桿菌,幽門螺旋桿菌在胃裡駐紮,成功地抵禦了各種大風大浪,保持著微生物的平衡。
那麼在某些情況下,幽門螺旋桿菌的存在,會不會反而對健康有益呢?
這種想法令馬丁·布萊澤「思路大開」,他發現幽門螺旋桿菌實際上亦敵亦友:隨著人的衰老,它會增加你患胃潰瘍與胃癌的概率。但與此同時,它也保護了食管,降低你患胃食管反流疾病或者其他疾病的概率。

2. 幽門螺旋桿菌與食管腺癌
德國的一個研究小組在治療十二指腸潰瘍患者的時候,一直採用的抗生素清除的方式。三年後,他們檢測了患者的胃部及食管,結果發現,接近一半的患者體內的幽門螺旋桿菌確實被清除乾淨了,但另一半患者體內仍然存在幽門螺旋桿菌。
同時,成功清除幽門螺旋桿菌的患者發生食管反流的比例,顯著高於未清除的患者。隨著幽門螺旋桿菌的消失,胃癌的發病率雖然開始降低,但是食管腺癌的發病率卻在逐年攀升。
3. 幽門螺旋桿菌與哮喘
大規模哮喘患者的臨床數據分析發現:攜帶幽門螺旋桿菌的人平均在 21 歲時患上哮喘,而那些不攜帶幽門螺旋桿菌的人平均在 11 歲時就患上了哮喘,這表明缺少幽門螺旋桿菌與兒童時期的哮喘發作有著密切的關係。還有證據表明,兒童胃裡的幽門螺旋桿菌也許可以保護他們不得花粉症。

03
感染幽門螺旋桿菌
尤其這些人群
一定要根除治療
我國有超過 50% 的人感染了幽門螺旋桿菌,很多人體內的幽門螺旋桿菌的確對身體健康造成了傷害,但主動篩查所有感染者並進行治療並不現實。
2022 年,中華醫學會消化病學分會幽門螺旋桿菌和消化性潰瘍學組發布了《第六次全國幽門螺旋桿菌感染處理共識報告》(以下簡稱《國六共識》)。《國六共識》指出:根除幽門螺旋桿菌可有效地降低胃癌的發生風險,同時亦可降低幽門螺旋桿菌相關消化性潰瘍、消化不良等疾病的發生風險,在胃黏膜萎縮和(或)腸上皮化生發生前根除獲益更大。[2]
大家可以對照報告中推薦的根除指征,考慮是否需要進行根除。
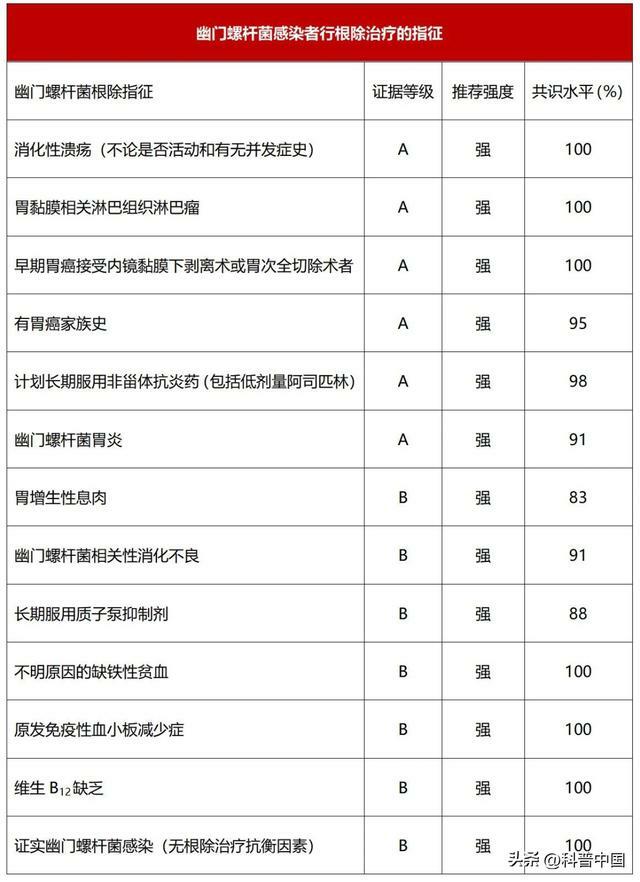
《國六共識》列出了 13 項幽門螺旋桿菌感染者的根除指征,並強調對符合根除指征的感染者,在實施根除治療前,應充分評估根除治療的獲益、一般健康狀況,以及藥物治療可能帶來的不良反應,進行個體化處理。只有獲益較大的感染者,才推薦進行根除。
比如:胃癌發生高風險個體,一般有胃癌家族史、早期胃癌內鏡下切除術後和胃黏膜萎縮和/或腸化生等,根除預防胃癌的獲益會高於低風險個體。
感染幽門螺旋桿菌之後,幽門螺旋桿菌占據了胃內大多數的生態位,成為優勢菌群,其他細菌的生存空間被擠壓,導致胃內微生物的多樣性顯著下降。而根除治療有助於微生物多樣性和平衡生態的恢復。
04
總結
綜上所述,儘管幽門螺旋桿菌可以提醒人們消化道菌群失調,其存在和食管腺癌發病率低、哮喘發病率低,以及保護兒童不得花粉症有關。
但切記,幽門螺旋桿菌仍與胃癌發病密切相關,不可對它心存僥倖!各位還是要注意篩查,發現幽門螺旋桿菌,應立即就醫,並聽從專業醫生建議根除幽門螺旋桿菌,不要「因小失大」!
參考文獻:
[1] [美]馬丁•布萊澤,消失的微生物——濫用抗生素引發的健康危機,湖南科學技術出版社 ,2016.7.
[2] 中華醫學會消化病學分會幽門螺旋桿菌學組.第六次全國幽門螺旋桿菌感染處理共識報告(非根除治療部分)[J].中華消化雜誌,2022,42(5):289-303.
作者:曾心月 科普創作者
審核:施勁東 上海第五人民醫院呼吸科主任醫師